Общая симптоматология и диагностика гинекологических заболеваний. Особенности гинекологического обследования девочек

Цель: Изучить и овладеть методикой проведения опроса и осмотра гинекологической больной, изучить дополнительные методы исследования, применяемые в гинекологической практике, и особенности гинекологического обследования девочек.
Содержание занятия: Научиться проводить гинекологическое обследование женщин и девочек, изучить субъективные жалобы и объективные методы исследования в гинекологии.
I Обследование гинекологических больных слагается из опроса и объективного обследования.
Опрос проводится по следующему плану:
- Паспортные данные: фамилия, имя, отчество, возраст, место работы и профессия, место жительства.
Интерес к возрасту связан с тем, что для определенного возраста специфичны многие гинекологические заболевания. Так в детстве нередко возникают вульвовагиниты, в период полового созревания — нарушение менструальной функции, в период половой зрелости часто встречаются воспалительные заболевания внутренних половых органов и т. д. Ознакомление с профессией, условиями труда и быта больной позволяют выявить профессиональные вредности или неблагоприятные условия быта, способствующие возникновению заболеваний женской половой сферы и утяжеляющие их течение.
- Жалобы больной.
- Основные —что заставило женщину обратиться к врачу. Основными жалобами гинекологических больных являются: кровотечения, боли, бели, нарушения репродуктивной функции.
- Сопутствующие —о которых женщина сообщает после дополнительных наводящих вопросов. Так, женщина, страдающая геморрагическими диатезами (например, болезнь Верльгофа) и применяющая глюкокортикоидные препараты, жалуется на аллергию или олигоменорею, которая является следствием приема названных препаратов.
Из совокупности жалоб необходимо выделить:
- История настоящего заболевания, которая анализируется в хронологическом порядке в результате подробного опроса. Опыт показывает, что на основании данных анамнеза диагноз можно поставить у 50-70% больных и определить направление дальнейшего объективного исследования.
- Специфические функции женской половой системы.
- Менструальная функция. При опросе выясняют возраст менархе, время становления менструального цикла, его продолжительность, количество теряемой крови, наличие болей во время менструации. Изменился ли цикл после начала половой жизни, родов и абортов; дата последней менструации. Изменился ли характер менструального цикла в связи с данным гинекологическим заболеванием. В настоящее время первая менструация у девочек появляется в среднем 12-15 лет. Начало менструации в 11 лет и ранее может свидетельствовать о раннем половом созревании или развитии гормонозависимой опухоли яичника. При появлении менструации в 16 лет и позже можно думать об инфантилизме. Регулярный менструальный цикл устанавливается через два года от момента появления первой менструации. Затянувшийся период становления цикла обычно свидетельствует о неполноценности системы его регуляции.
- Половая функция. При изучении половой функции выясняют вопросы, связанные с началом половой жизни. Известно, что половое влечение, половое чувство и удовлетворение характеризует зрелость сексуальной функции женщины. Далее необходимо выяснить, не отмечается ли болезненность при половых сношениях, контактные кровотечения и затруднение или невозможность полового акта. Болезненность при половых сношениях может быть при эндометриозе, воспалительных заболеваниях (кольпитах, сальпингоофаритах), гипоплазии половых органов, вагинизме. Контактные кровянистые выделения могут быть признаком рака шейки матки, эрозии, полипа шейки, кольпита и др. патологических процессов. Следует выяснить, применяет ли женщина противозачаточные средства, какие именно (гормональные, внутриматочные, механические и др.), их эффективность и побочные проявления.
- Репродуктивная функция. Выясняют, когда после начала половой жизни возникла первая беременность. При недоразвитии половых органов первая беременность обычно возникает через несколько лет. Количество беременностей, их течение и исходы; выясняют число абортов и выкидышей; при каких сроках беременности произведено ее прерывание, осложнения во время и после аборта.
- Секреторная функция. У здоровых женщин видимых выделений из половых путей не бывает. Патологические выделения из половых органов (бели) могут проявлением заболеваний различных отделов половых органов. Различают трубные бели (опорожняющийся гидросальпинкс), маточные (эндометрит, полипы, начальная стадия рака эндометрия), шеечные (эндоцервит, полипы и др.), влагалищные бели (возникают при занесении патогенных микробов во влагалище), вестибулярные бели (обусловлены воспалительными процессами больших желез преддверия влагалища).
- Функции органов, связанных с половыми в анатомическом и функциональном отношениях. При опросе выясняют функцию мочевыводящих путей и кишечника, расстройство которых нередко наблюдается при гинекологических заболеваниях.
Необходимо получить подробные данные о специфических функциях женского организма:
- Перенесение заболевания.
Необходимо выяснить гинекологические заболевания и экстрагенитальные, время их возникновения, длительность течения, рецидивы заболевания, их влияние на функцию половых органов; лечебные мероприятия в условиях стационара и поликлиники; наличие хирургических вмешательств, характер операций. Особое внимание уделяется инфекционным заболеваниям, перенесенным в детском возрасте и периоде полового созревания т.к. высокий индекс инфекционных заболеваний нередко оказывает неблагоприятное влияние на процесс регуляции функции репродуктивной системы, что вызывает расстройства менструального цикла, репродуктивной функции и развитие нейроэндокринных заболеваний.
- С учетом наследственной обусловленности многих заболеваний необходимо получить дополнительные сведения о психических заболеваниях, эндокринных расстройствах (диабет, гипертиреоз и др.), наличии опухолей (миома, рак молочной железы, половых органов), патологии сердечно-сосудистой системы у родственников первого, второго и более отдаленных поколений. У женщин с нарушением менструального цикла, бесплодием, избыточным оволосением необходимо выяснить, имеются ли у ближайших родственников подобные проявления.
- Трансфузионный и аллергологический анамнез.
II Объективное обследование гинекологических больных
Осмотр больного
1. Типобиологическая оценка. При осмотре женщин необходимо обратить внимание на длину и массу тела, телосложение, развитие жировой ткани и области ее распределения. Для определения типа телосложения И. Декур и И. Думик предложили использовать морфограмму.
Она включает измерение:
- окружности грудной клетки на выдохе (А);
- длины тела (С);
- расстояния от большого вертела бедренной кости до основания стопы (В);
- межвертельного размера (D);
- межакромиального размера (Е).
Различают следующие типы телосложения:
- Мужской тип (2 стадии):
- ортогиническое — пропорциональное увеличение размеров А, Е, Д — у женщин с нормальным половым развитием;
- гипергиническое — увеличение А, Е, особенно при гиперэстрогении;
- андроидное ожирение — увеличение А, Д, особенно Е;
- гипоталамическое — резкое увеличение А — 9 см и более и уменьшение В.
- увеличение Е,А,С (высокий рост, широкие плечи, узкий таз);
- вирильный тип: увеличение Е, уменьшение В, Д (средний рост, короткие ноги, длинное туловище, широкие плечи, узкий таз);
- евнухоидный тип: увеличение С, В, Е = Д.
- с детства;
- в пубертатном периоде;
- после начала половой жизни;
- после родов или абортов.
Оценка телосложения позволяет ретроспективно определить особенности течения периода полового созревания, когда происходит формирование скелета и его окостенение. Так при гиперандрогении формируется мужской или вирильный тип телосложения. При недостаточности гормональной функции яичников телосложение приобретает евнухоидные черты.
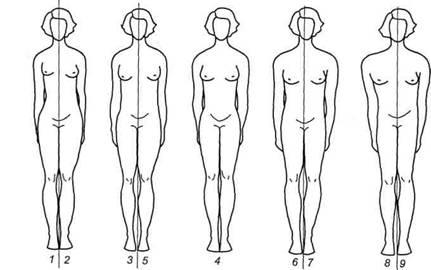
С помощью морфограммы можно выделить 4 типа ожирения:
Обязательным является определение длины и массы тела, которые позволяют оценить степень ожирения по индексу массы тела (ИМТ)
|
ИМТ =
|
масса тела кг |
|
длина тела м2
|
В норме ИМТ женщин репродуктивного возраста = 20-26
При избыточной массе необходимо выяснить, когда началось ожирение:
- Состояние кожных покровов и характер оволосения.
Необходимо обратить внимание на характер оволосения, уточнить время его появления, состояние кожи (повышенная сальность, наличие акне, повышенная пористость), наличие полос растяжения, их цвет, количество и расположение, время их появления. Регистрация повышенного оволосения (гирсутизма) производится по шкале D. Ferrimanа. Оволосение определяют на каждой из семи зон передней части тела и двух зонах задней части. Интенсивность оволосения оценивается по четырех бальной системе. Исходя из общего количества баллов, которое равно 36 можно рассчитать показатель “гормонального“ статуса больной.
- Молочные железы: осмотр и пальпацию молочных желез необходимо производить в положении стоя и лежа. При обнаружении плотных образований необходимо произвести более углубленное обследование (УЗИ, маммография, биопсия и т.д.) и исключить наличие злокачественных новообразований. У всех больных необходимо определить отсутствие или наличие отделяемого из сосков, его цвет, консистенцию и характер.
- Далее по общепринятым методикам необходимо провести исследование сердечно-сосудистой системы, яичников, нервной системы, органов пищеварения, мочевыделительной системы
- Гинекологическое исследование.
- при осмотре наружных половых органов необходимо обратить внимание на характер роста волос на лобке (по мужскому и женскому типу), на развитие наружных половых органов, клитора, промежности и области заднего прохода; осмотреть девственную плеву и пропальпировать большие железы преддверия влагалища;
- при осмотре в зеркалах необходимо оценить состояние шейки матки и стенок влагалища, характер слизистой оболочки влагалища и шейки матки.
- емкость влагалища (широкое, узкое);
- его растяжимость, рельеф слизистой и ее подвижность;
- состояние сводов влагалища;
- форму шейки матки, ее расположение, консистенцию, состояние наружного зева.
1) Осмотр наружных половых органов:
Влагалищное исследование позволяет определить:
После осмотра вульвы и влагалища со стенки влагалища берут мазок (бактериоскопия) на стекло для определения числа лейкоцитов, количества и характера микробных ассоциаций, наличия «ключевых» клеток, мицелия грибов, а также материал отделяемого на посев для бактерилогического исследования и определения степени чувствительности флоры к антибиотикам.
Мазок со стенки цервикального канала берут для проведения ПЦР-диагностикихламидиоза, микоплазменной, цитомегаловирусной, герпетической и прочей инфекции, в том числе и ВПЧ.
Заканчивается гинекологический осмотр бимануальным исследованием.
2) Осмотр тела матки и придатков (положение, размер, форма, консистенция, подвижность, болезненность и др.)
После завершения бимануального исследования обязательно рассмотреть выделения, оставшиеся на пальцах.
- Влагалищно-прямокишечное исследование целесообразно применять при подозрении на патологические изменения параметральной клетчатке и в прямокишечно-маточных мышцах.
- Ректальное исследование – производят для получения представления о состоянии паравагинальной и параректальной клетчатки; установление изменений в прямой кишке, у больных не живущих половой жизнью (у девочек).


III Методы гормонального исследования
1. Тесты функциональной диагностики позволяют оценить функциональное состояние яичников:
- Кольпоцитология проводится подсчетом процентного соотношения клеток влагалищного эпителия различной степени зрелости (базальные, парабазальные, промежуточные, поверхностные).
- Первая реакция характерна для резкой эстрогенной недостаточности; в мазках — только базальные клетки и лейкоциты.
- Вторая реакция характерна для умеренной эстрогенной недостаточности; в мазках преобладают базальные клетки, но есть небольшое количество промежуточных клеток, лейкоцитов.
- Третья реакция характерна для умеренной эстрогенной насыщенности; в мазках — пласты промежуточных клеток и небольшое количество поверхностных.
- Четвертая реакция характерна для достаточной насыщенности эстрогенами в организме. К моменту овуляции в мазке клетки крупные, полигональные с бледной цитоплазмой и пикнотическим ядром лежат отдельно или небольшими группами.
- кариопикнотический индекс (КПИ) — % отношение поверхностных клеток к общему числу клеток в мазке. Чем больше показатели КПИ, тем выше эстрогенная насыщенность. При нормальном менструальном цикле КПИ составляет в начале фолликулярной фазы 20-40%, в периовуляторные дни — 65-80%, в фазе секреции 25-30%;
- эозинофильный индекс (ЭИ) — % соотношение эозинофильно окрашенных поверхностных клеток к общему числу клеток мазка. Также служит показателем эстрогенного воздействия. В норме ЭИ всегда ниже КПИ;
- индекс зрелости — % соотношение парабазальных, промежуточных и поверхностных клеток. Записывается в виде трех чисел слева направо. Сдвиг влево означает появление парабазальных клеток, свидетельствующих о недостаточной функции яичников, сдвиг вправо – увеличение количества поверхностных клеток, что свидетельствует о высокой эстрогенной насыщенности организма.
Различают 4 реакции клеточного состава мазка, зависящие от степени эстрогенной насыщенности.
При оценке кольпоцитограммы подсчитывают процентное содержание клеток различных слоев среди 100 клеток в поле зрения, определяют 3 показателя:
- Симптом “зрачка”. Под воздействием возрастающей эстрогенной активности яичника циркулярная мышца шейки матки расслабляется, наружный зев расширяется, цервикальные железы секретируют слизь, заполняющую цервикальный канал. Ко времени овуляции диаметр наружного зева увеличивается до 0,4 см, заполняется слизью, что визуально напоминает “зрачок”. Во второй фазе цикла зев закрывается, уменьшается и продукция слизи. Симптом “зрачка” оценивается следующим образом:
- отрицательный (-);
- слабоположительный (+);
- положительный (++);
- резко положительный (+++).
Симптом “зрачка” отражает продукцию эстрогенов яичниками и сильнее выражен в период овуляции. Отсутствие симптома “зрачка” свидетельствует о слабом эстрогенном воздействии, а длительно резко выраженный симптом — о гиперэстрогении.
- Симптом “папоротника” (феномен арборизации шеечной слизи) — основан на кристаллизации шеечной слизи, нанесенной на предметное стекло. Кристаллизация солей шеечной слизи происходит в присутствии муцина под действием эстрогенов. Наиболее выражен рисунок листа “папоротника” в периовуляторные дни. Степень выраженности симптома “папоротника” определяется знаками (+), (-).
- Симптом натяжения шеечной слизи. Корнцангом или пинцетом захватывается слизь из цервикального канала и растягивается между браншами.
Ко времени наибольшего насыщения организма эстрогенами (периовуляторные дни) слизь удается растянуть длиной до — 10-12 см.
- Базальная (ректальная) температура. Измеряется утром сразу после пробуждения ежедневно в течение 3-х менструальных циклов 10 минут в прямой кишке.
В первую фазу нормального менструального цикла, когда имеет место эстрогенное воздействие t° находится на уровне 36,5-36,8°С. Перед овуляцией (12-14 день цикла) наблюдается снижение ее до 36,2–36,3°С (на 0,3–0,5°), во второй половине цикла вследствие прогестеронового влияния желтого тела ректальная температура повышается до 37,0–37,5°С. Таким образом график базальной температуры имеет вид двухфазной кривой.
2. Определение гормонов и их метаболитов. Для определения в плазме крови белковых и стероидных гормонов применяют радио-иммунологические анализы (РИА) РИА представляет собой определение меченных радионуклеидами гормонов invitro. Содержание гормонов и их метаболитов в моче определяется редко. Исключение составляют 17-КС (метаболиты андрогенов), прегнандиол (метаболит прогестерона).
3. Функциональные пробы — позволяют уточнить функциональное состояние различных отделов репродуктивной системы, выяснить резервные возможности гипоталамуса, гипофиза, надпочечников, яичников и эндометрия.
Наиболее распространенные пробы:
а) проба с гестагенами проводится с целью установления степени дефицита эстрогенов и прогестерона при аменорее. В течение 6-8 дней в/м вводят 1 мл 1% (10 мг) прогестерона или 2,5%—1 мл через день (всего 3 инъекции), или 12,5%—2,0 17-ОПК. Появление менструальноподобной реакции через 2-4 дня после отмены прогестерона или через 10-14 дней после введения 17-ОПК указывает на умеренный дефицит эстрогенов и значительный – гестагенов. Отрицательная проба указывает на глубокую недостаточность эстрогенов или органические изменения в эндометрии.
б) проба с эстрогенами и гестагенами проводится после отрицательной пробы с прогестероном с целью исключения маточной формы аменореи и выяснения степени дефицита эстрогенов. В течение 10-14 дней вводят один из эстрогенных препаратов (0,1%-1,0 фолликулина, микрофоллина 0,05 мг), затем в течение 5-8 дней прогестерон по 10-20 мг/сут. внутримышечно. Появление менструальноподобной реакции через 2-4 дня (положительная проба) свидетельствует о выраженном дефиците эстрогенов. Отрицательная проба указывает на маточную форму аменореи;
в) проба с дексаметазоном. Проводится при повышенной экскреции 17-КС и 17-ОКС для установления источника гиперандрогении. Проба основана на способности дексаметазона подавлять выделение АКТГ передней долей гипофиза, вследствие чего тормозится образование и выделение андрогенов надпочечниками.
Малая деквсаметазоновая проба: назначают по 0,5 мг дексаметазона через каждые 6 часов в течение 3 суток. За 2 дня до приема препарата и на следующий день после его отмены собирают суточную мочу для определения в ней 17-КС. При снижении 17-КС по сравнению с исходными показателями более чем на 50% проба считается положительной и свидетельствует о надпочечниковом генезе андрогенов. Снижение 17-КС менее чем на 30-25% указывает на яичниковое происхождение андрогенов.
При отрицательной пробе (отсутствие падения 17-КС) проводят большую дексаметазоновую пробу: назначают по 2 мг дексаметазона через каждые 6 часов в течение 3 суток. Контроль содержания 17-КС производится так же, как при малой дексаметазоновой пробе. Отрицательный результат указывает на наличие вирилизирующей опухоли надпочечников;
г) проба с кломифеном проводится при заболеваниях, сопровождающихся хронической ановуляцией на фоне олигоменореи или аменореи. Перед проведением пробы необходимо исключить органические заболевания или опухоли гипофиза, яичников, дисгенезию гонад, функциональную гиперпролактинемию. Пробу следует начать после менструально-подобной реакции, вызванной приемом эстрогенов и прогестерона. Назначают микрофоллин по 0,05 мг в течение 7 дней, затем 2,5%-2,0 прогестерона через день, всего 4 инъекции. С 5-го по 9-й день от начала менструально-подобной реакции назначают кломифен 100 мг в день. Эффективность пробы контролируется определением гонадотропинов или эстрадиола в плазме до начала проведения пробы и на 5-6-й день после окончания приема препарата. Положительная проба (повышение гонадотропинов, эстрадиола) свидетельствует о сохранении функциональной активности гипоталамуса, гипофиза и яичников. Контролировать пробу с кломифеном можно по результатам изменения базальной t° и появлению или отсутствию менструально-подобной реакции через 25-30 дней после приема кломифена.
Возможны 3 типа реакции:
- базальная температура монофазная, но менструально-подобная реакция наступила — цикл ановуляторный;
- базальная температура с укороченной второй фазой (менее 10 дней), менструально-подобная реакция наступила в срок — цикл с недостаточной лютеиновой фазой;
- базальная температура двухфазная, менструально-подобная реакция в срок — овуляторный цикл.
Отрицательная реакция на пробу с кломифеном (отсутствие увеличения гонадотропинов, эстрадиола, менструально-подобной реакции, монофазная базальная температура) свидетельствует, во-первых, о нарушении функциональной способности гипофизотропной зоны гипоталамуса к выделению рилизинг-гормонов и во-вторых, о нарушении функциональной способности гипофиза к выделению гонадотропинов.
д) проба с люлиберином проводится при отрицательной пробе с кломифеном. Внутривенно вводят 100 мкг синтетического аналога люлиберина. До начала введения препарата и через 15, 30, 60 и 120 минут после введения через постоянный катетер из локтевой вены берут кровь для определения содержания ЛГ. При положительной пробе к 60-й минуте отмечают нарастание содержания ЛГ до овуляторных цифр, что указывает на сохраненную функцию передней доли гипофиза и нарушение функции гипоталамических структур.

IV Эндоскопические методы
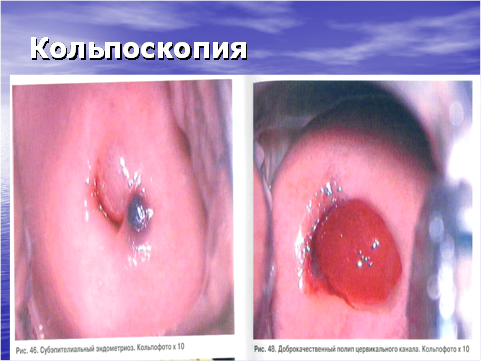
- Кольпоскопия — позволяет производить детальный осмотр влагалищной части шейки матки, стенок влагалища и вульвы с помощью бинокулярной лупы, дающей увеличение в 6-28 раз. Кольпоскопия позволяет выявить изменения кровеносных сосудов и участков эпителия шейки матки.
- простая кольпоскопия — определяется форма, величина шейки матки и наружного зева, цвет, рельеф слизистой оболочки, границы плоского эпителия, покрывающего шейку, и цилиндрического эпителия цервикального канала;
- расширенная кольпоскопия — осмотр производится после обработки шейки матки 3% раствором уксусной кислоты, которая вызывает кратковременный отек эпителия, сокращение подэпителиальных сосудов и изменение кровоснабжения. После изучения кольпоскопической картины проводят пробу Шиллера — смазывание шейки матки ватным тампоном, смоченным 3% раствором Люголя. Иод окрашивает гликоген в клетках здорового плоского эпителия шейки в темно-коричневый цвет. Патологически измененные клетки бедны гликогеном, поэтому раствором иода не прокрашиваются. Таким образом определяют зоны патологически измененного эпителия и обозначают участки для биопсии.
Виды кольпоскопического исследования:
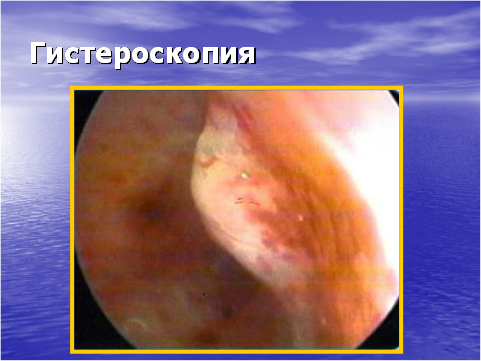
- Гистероскопия — обеспечивает выявление внутриматочной патологии. Современные гистероскопы дают увеличение в 5 раз и более. Применяют газовую и жидкостную гистероскопию. При газовой гистероскопии осмотр полости матки производится в газовой среде (углекислый газ), для жидкостной гистероскопии используются различные растворы: изотонический раствор, реополиглюкин, полиглюкин.
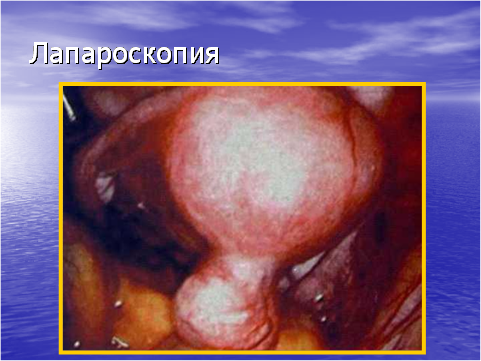
- Лапароскопия — осмотр органов малого таза и брюшной полости оптическим инструментом, введенным в брюшную полость через отверстие передней брюшной стенки, производится на фоне пневмоперитонеума. В брюшную полость вводится СО2, NO2, воздух или О2. Данный метод позволяет уточнить локализацию опухоли, характер воспалительного процесса, обнаружить спаечный процесс, эндометриоз и т.д.
V Ультразвуковое исследование (УЗИ)
Метод основан на способности органов и тканей по-разному отражать УЗ волны вследствие их различного акустического сопротивления. Возможности УЗИ:
- уточнение данных о размерах матки и яичников;
- контроль за ростом фолликула;
- выявление аномалий развития матки;
- диагностика заболеваний и опухолей матки и придатков;
- регистрация толщины эндометрия, выявление гиперплазии его и полипов.
VI Рентгенологические методы исследования
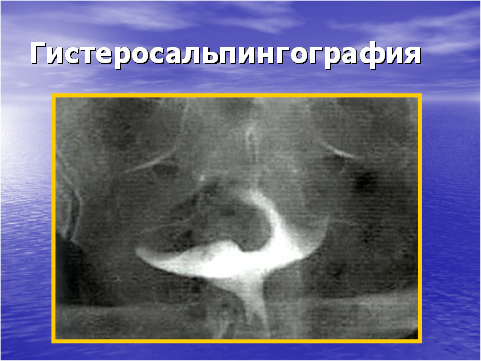
- Гистеросальпингография (ГСГ) — контрастное изображение полости матки и маточных труб с помощью рентгенографии. Используется для установления проходимости маточных труб, выявления анатомических изменений в полости матки, спаечного процесса в области малого таза. Для выполнения ГСГ используют водно-растворимые рентгеноконтрастные вещества (веротраст, уротраст, верографин), которые вводят в полость матки, а затем производят 2-3 снимка. Производят ГСГ через 7-10 дней после окончания менструации и не позднее за 7-10 дней до начала следующей. Метод ценен в диагностике пороков развития матки, субмукозных миоматозных узлов, определения проходимости маточных труб и т.д.
- Пневмопельвиография. Позволяет судить о величине и расположении органов, фиксированных в малом тазу, о топографии прямокишечно-маточного и пузырно-маточного пространств, о состоянии параметрия. Позволяет уточнить распространение злокачественных опухолей матки и придатков.
- Рентгенологическое исследование черепа. Широко используется в диагностике нейроэндокринных заболеваний. Рентгенологическое исследование формы, размеров и онтуров турецкого седла используется для диагностики опухоли гипофиза. Некоторые изменения в костях черепа свидетельствуют и о метаболических нарушениях, характерных для нарушения функции гипоталамических структур и т.д.
- Компьютерная томография — дает полное пространственное представление об исследуемом органе, патологическом очаге, характере поражения. Минимальная величина патологического очага, определяемая с помощью КТ составляет 0,5-1 см.
- МРТ.
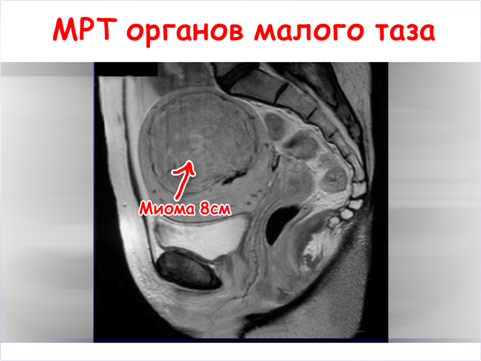
VII Гистологическое исследование
Является методом ранней диагностики предраковых состояний и рака половых органов. Гистологическому исследованию подвергаются соскобы из цервикального канала и полости матки, полученные при диагностическом выскабливании слизистой оболочки шейки матки и тела матки, кусочки ткани удаляют из подозрительных на рак органов скальпелем или толстой иглой (биопсия).
VIII Цитологическая диагностика
Метод используется при динамическом наблюдении за эффективностью гормональной терапии гиперпластических процессов эндометрия. Материал для исследования получают:
- аспирацией из задней части свода влагалища и канала шейки матки;
- аспирацией из полости матки;
- приложением непосредственно к подозрительному на рак участку обезжиренного стекла для получения препаратов-отпечатков;
- взятие смыва с поверхности матки и слизистой влагалища;
- взятие соскоба с подозреваемых участков тканей.
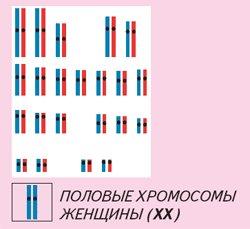
IX Цитогенетическое исследование
Такое исследование производят генетики. Определение полового хроматина с целью диагностики врожденных дефектов половых желез используется в количестве скрининг-теста. Определение Х-хроматина производится в ядрах клеток соскоба слизистой оболочки внутренней поверхности щеки. Мазок на стекле высушивают, затем окрашивают. На анализ берут клетки с хорошо контурированным гомогенным ядром. Подсчитывают 100 ядер и по количеству ядер, содержащих тельце полового хроматина выводят его процент. Для определения Y-хроматина препарат готовят таким же способом и подсчитывают процент ядер, содержащих Y-хроматин. Одна из Х-хромосом образует половой хроматин. В норме его содержание 16-28%. При изменениях в количестве и структуре половых хромосом изменяется процент содержания и величина тельц полового хроматина. Таким образом, определение полового хроматина позволяет оценить состояние половых хромосом у обследуемой больной. Анализ кариотипа осуществляется в случаях отклонения в количестве полового хроматина, наличии низкого роста, множественных аномалий развития, самопроизвольных выкидышах в ранние сроки беременности, дисгенезии гонад и т.д.

X Зондирование матки
Осуществляется маточным зондом. Зондирование позволяет определить длину и проходимость цервикального канала и полости матки, выявить аномалии и деформации полости матки (атрезия, стеноз, перегородка и др.).
XI Пункция брюшной полости через задний свод
Производят толстой иглой длиной не менее 12 см с целью дифференциальной диагностики для подтверждения наличия патологического экссудата. Если в дугласовом пространстве имеется жидкость, она насасывается в шприц. Пунктатом может быть кровь при нарушенной внематочной беременности, разрыве яичника; гной при гнойном перитоните, пиосальпинксе, пиоовариуме; транссудат, асцитическая жидкость.
XII Диагностическая лапаротомия
Вскрытие брюшной полости производится с целью осмотра органов малого таза и брюшной полости. При этом обязательно берут материал для гистологического исследования. Чаще всего диагностическую лапаротомию выполняют, когда подозревают злокачественное новообразование и др.
ХIII Маммасцинтиграфия

Радиофармпрепарат сульфат железа Fe59
- представляет собой радионуклид для перорального применения, наведённой активностью 0,8 мкКи (29 кБк) на одну дозу приёма в виде таблетки;
- обладает тропностью к патологически изменённым тканям и клеткам молочной железы;
- избирательно накапливается в гиперплазированной ткани как доброкачественного, так и злокачественного характера.

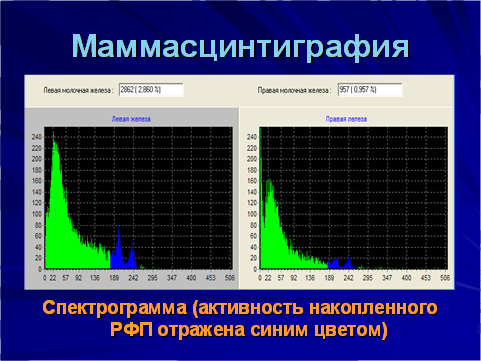
Чем выше уровень накопленной активности РФП, тем выше активность опухолевой пролиферации в данной железе. Слабоинтенсивное равномерное распределение РФП в молочных железах (или накопление РФП ниже порогового уровня) указывает на вероятное отсутствие жизнеспособной пролиферирующей ткани в них.


















